Prevenir nem sempre é o melhor remédio. A mensagem é contrária à “percepção cultural” enraizada na sociedade portuguesa, mas começa a ser defendida cientificamente: “Nós, comunidade médica, contribuímos para criar esta ideia de que quanto mais exames médicos e (mais) vigilância melhor e na realidade nunca se passou a mensagem de que quando nos submetemos a exames médicos corremos riscos.”
Os danos causados por um rastreio excessivo são variáveis consoante o tipo de exame realizado, e vão desde a detecção de falsos positivos, o risco de detectar problemas sem importância clínica real e mesmo a realização posterior de tratamentos desnecessários.
A balança é de difícil equilíbrio, mas um grupo de investigadores da Faculdade de Medicina da Universidade do Porto (FMUP) veio mostrar, com um estudo agora publicado na revista científica PLOS ONE, que a percepção dos portugueses – utentes e médicos – em relação ao número de exames médicos que deve realizar é errada. Fazemos mais exames e com maior frequência do que os previstos nas recomendações nacionais e internacionais, concluíram os investigadores.
Os “resultados surpreendentes” mostram que 99,2% dos portugueses acreditam que devem fazer análises gerais a cada 12 meses e que 87,4% as faz mesmo nessa periodicidade, mesmo que não existam recomendações nesse sentido, explicou Carlos Martins, primeiro autor do estudo feito com uma amostra representativa de mil portugueses com mais de 18 anos.
Para o investigador, os portugueses fazem “um número excessivo de exames complementares de diagnóstico” sem ter em conta que “submeter-se a exames médicos é expor-se a riscos”. “No futuro quando convidarmos as pessoas para fazermos determinados exames médicos e rastreios vamos ter de começar a passar a mensagem de que ao submeter-se a este exame tem alguma probabilidade de benefício mas tem também alguma probabilidade de dano associado”, defendeu, durante a apresentação do estudo na FMUP.
O trabalho dos investigadores não põe em causa a importância da medicina preventiva mas evidencia a necessidade de alcançar um meio termo, alertando não só os utentes como a própria comunidade médica para o uso excessivo de meios complementares de diagnóstico.
Se num período de dez anos forem rastreadas com mamografia 2000 mulheres, evita-se a morte de uma dessas mulheres, mas são feitos dez diagnósticos desnecessários e dados 200 falsos positivos. Da mesma forma, se num período de 11 anos forem rastreados 1055 homens com análise do PSA (Antigénio Específico da Próstata), evita-se que um homem morra com cancro da próstata mas 37 homens saudáveis são rastreados desnecessariamente com danos óbvios: possibilidade de ter disfunção eréctil, incontinência e ainda dano psicológico.
A percepção da necessidade de realizar exames médicos nem sempre é a correcta, salientou Carlos Martins: por exemplo, 67,8% dos portugueses sem qualquer historial familiar de cancro do pulmão consideram que devem fazer um raio X pulmonar, em média, de 15 em 15 meses.
A iniciativa de fazer estes exames considerados desnecessários é da responsabilidade do doente em 36,9% dos casos, mas recai sobre os profissionais de saúde 31,1% das vezes e resulta de mútuo acordo em 28,2% das situações.
Algumas fórmulas destes fármacos efervescentes, se tomados diariamente na sua dose máxima, podem provocar problemas cardíacos e Acidentes Vasculares Cerebrais (AVC), segundo a investigação, a cargo do médico Jacob George, do Hospital Ninewells de Dundee, na Escócia.
O médico analisou os casos de 1,2 milhões de pacientes no Reino Unido e encontrou uma relação entre o consumo destes fármacos e a incidência de ataques cardíacos e AVC.
A Fundação Britânica do Coração assinalou, no entanto, que a investigação se refere concretamente a pessoas que tomam estes medicamentos diariamente, explicando que se forem tomados ocasionalmente não prejudicam a saúde.
Segundo a investigação, muitos fármacos efervescentes contêm uma grande quantidade de sal, porque, para que possam dissolver-se, devem conter bicarbonato que costuma ser misturado com sal.
"Sabemos que altos índices de sal causam hipertensão e a hipertensão leva ao AVC", disse Jacob George, sublinhando que há muitas pessoas que compram estes medicamentos sem prescrição médica.
O estudo revela que, em alguns medicamentos, o nível de sódio atinge os 18 mmol (unidade que mede a quantidade de substâncias químicas).
A quantidade máxima recomendada de sódio para um adulto no Reino Unido é de 104 mmol por dia, o equivalente a seis gramas de sal.
A Agência Reguladora dos Medicamentos e Cuidados de Saúde disse que analisará cuidadosamente os resultados desta nova investigação.
A associação analisou preços de 25 medicamentos de venda livre em farmácias, parafarmácias e hipermercados e concluiu que, na maioria dos casos, “compensa adquiri-los nos espaços de saúde dos hipermercados”.
As conclusões, que hoje são divulgadas na revista Teste Saúde, mostram que, no conjunto dos 25 remédios sem receita analisados, a factura na farmácia seria de 156 euros, na parafarmácia 150 euros e no hipermercado ficaria por 141 euros.
A amostra estudada custa, em média, 10% menos nos hipermercados do que nas farmácias, segundo as respostas obtidas em Julho deste ano de um total de 300 espaços.
As diferenças de preços podem atingir os 116%, como no caso de umas gotas para as cólicas do bebé que chegam a custar mais do dobro do preço entre o ponto de venda mais barato e o mais caro.
Apesar de apresentarem preços mais elevados, as farmácias continuam a ter 84% das vendas dos medicamentos não sujeitos a receita médica, refere o artigo da Teste Saúde.
A Deco analisou também 12 produtos de cuidados pessoais e detectou que as diferenças de preços entre os vários locais de venda não são tão significativas.
Ainda assim, no caso dos artigos pessoais, como champôs ou produtos dentários, são as parafarmácias a apresentar os preços mais baixos, uma média de 4% a menos do que nas farmácias.
A Deco vai disponibilizar, a partir de hoje, no seu site uma espécie de simulador para os consumidores que queiram consultar, na zona em que pretendem, onde são vendidos os medicamentos e produtos mais baratos incluídos neste estudo.

A dislexia caracteriza-se por problemas na leitura. Quando a pessoa lê, ela pode não entender bem os códigos da escrita. A leitura pode ser lenta, silabada e a pessoa pode ter dificuldades em reconhecer até mesmo as palavras mais familiares.
A dislexia é inesperada pois não tem uma causa evidente. A pessoa tem inteligência normal e condições adequadas no seu meio, assim como no ensino. Não apresenta doenças neurológicas ou psiquiátricas e não tem alterações significativas auditivas e visuais.
A dislexia não é considerada uma doença. As pessoas com dislexia apresentam um funcionamento peculiar do cérebro para os processamentos linguísticos relacionados com leitura. O disléxico tem dificuldade em associar o símbolo gráfico, as letras, com o som que elas representam e organizá-los, mentalmente, numa sequência temporal. É uma dificuldade de linguagem inesperada, pois não está relacionada com problemas visuais, auditivos, lesões neurológicas, atraso, problemas psicológicos e sócio culturais.
O que caracteriza a dislexia é a dificuldade para descodificar os símbolos escritos e reconhecer imediatamente as palavras, tendo como consequência dificuldades na compreensão dos textos.
Podemos suspeitar a presença da dislexia desde cedo, principalmente na época da alfabetização, quando a leitura e a escrita são formalmente apresentadas à criança. Um diagnóstico mais preciso é feito a partir do 2º ano, após dois anos de aprendizagem da leitura. Mas havendo sinais de dificuldades nas áreas de linguagem, um atendimento adequado deve ser iniciado antes mesmo da alfabetização.
Os profissionais que podem realizar este diagnóstico são os Terapeutas da Fala trabalhando conjuntamente com os Psicólogos especializados no assunto. Quando necessário, podem ser solicitados exames complementares (neurológico, neuropsicológico, processamento auditivo central, neuroftalmológico).
Alguns sintomas podem ser observados desde cedo, como dificuldades para se expressar oralmente, dificuldades em identificar rimas e sons nas palavras, compreender o que é falado e dificuldades na orientação de espaço e tempo.
Todas as crianças têm o direito fundamental à educação. O Decreto-Lei n.º 3/2008 vem enquadrar as respostas educativas a desenvolver no âmbito da adequação do processo educativo às necessidades educativas especiais dos alunos com limitações significativas ao nível da actividade e participação, num ou vários domínios da vida, decorrentes de alterações funcionais e estruturais, das quais resultam dificuldades continuadas ao nível da comunicação, da aprendizagem, da mobilidade, da autonomia, do relacionamento interpessoal e da participação social.
A dislexia é um transtorno de linguagem que perdura ao longo da vida, nasce-se disléxico. Mediante um grande esforço, os adultos podem ter aprendido a conviver com suas dificuldades e, se tiverem feito um tratamento adequado, terão desenvolvido estratégias que compensarão estas dificuldades, facilitando-lhes a vida académica.
A intervenção terapêutica adequada para o desenvolvimento de estratégias de leitura, realizadas com a ajuda do Terapeuta da Fala especializado, são essenciais para o êxito da aprendizagem.
A família tem um papel de grande importância, assim como a escola. Ambos devem conhecer as características do disléxico, respeitando os seus limites e valorizando muito seu potencial.
A criança disléxica deve frequentar a escola regular. É importante que a equipa escolar conheça os aspectos característicos da dislexia, o funcionamento leitor do disléxico e esteja pronta e disponível para atender estas necessidades especiais. A escola bilíngue não é indicada para uma criança com dificuldades de linguagem, pois ela deverá lidar com vários idiomas simultaneamente, com diferentes estruturas fonéticas e gramaticais, o que tornará mais complexa a aprendizagem da língua escrita.
A criança má alfabetizada consegue vencer suas dificuldades, até ficarem totalmente superadas.
A criança disléxica tem sinais que a acompanharão por toda a vida. Há possibilidade de realizar este diagnóstico diferencial utilizando-se avaliações específicas.
A dislexia de desenvolvimento, aquela que nasce connosco, com frequência aparece em outros casos familiares. As causas genéticas e distúrbios neuroquímicos estão a ser estudados pelas ciências neurocognitivas.
Se uma pessoa tiver um traumatismo craniano, doenças neurológicas graves ou problemas emocionais severos, ela poderá apresentar um grande transtorno na sua aprendizagem e consequentemente na leitura, mas com causa evidente.
É uma dislexia com história clínica diferente da dislexia de desenvolvimento, que nasce com a pessoa e sem motivo aparente.
É importante que conheça a verdade sobre alguns mitos comuns e saiba que:
O acne deve-se à falta de higiene - Falso
Uma higiene cuidada pode ser uma boa maneira de prevenir e controlar o acne, mas este é, na verdade, um problema interno da pele. A boa higiene é importante, mas quando em excesso também pode causar alguns problemas. O conselho será o de lavar o rosto 2 a 3 vezes por dia e sempre com produtos adequados ao seu tipo de pele.
Deve-se espremer as borbulhas - Falso
Ao espremer as borbulhas pode criar uma ferida que facilmente pode infectar e até sangrar. Evite por isso espremer as borbulhas.
Comer chocolate, fritos ou frutos secos agrava o acne - Falso
Não existem estudos que comprovem a relação entre a alimentação e o acne. Pode, no entanto, aperceber-se que ao ingerir determinado tipo de alimentos o acne agrava e aí deverá evitar esses alimentos.
Agrava com a masturbação - Falso
O acne não tem qualquer relação com a masturbação, apenas coincidem num período da vida que é a adolescência, sendo comandados, os dois, pelas hormonas.
O uso de maquilhagem piora o acne - Falso
Utilizar a maquilhagem adequada não piora o acne. O problema está na utilização de maquilhagem que não é a indicada para cada tipo de pele. Aplique sempre os produtos adequados e preferencialmente sempre oil free (sem óleo).
Apenas acontece aos adolescentes - Falso
O acne atinge cerca de 85% dos adolescentes entre os 12 e os 19 anos, sendo resultado das perturbações hormonais normais da puberdade. No entanto pode persistir até à idade adulta, afectando principalmente as mulheres até depois dos 25 anos.
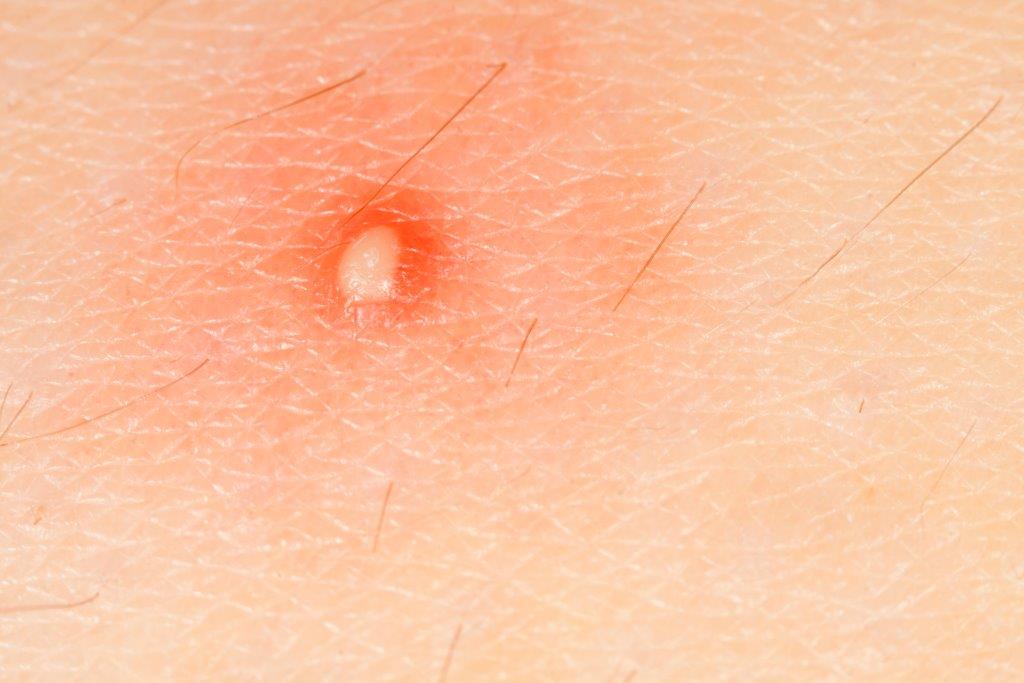
Tanto o calor como o frio podem causar queimaduras classificadas por diferentes graus, conforme a camada de pele afectada e que, por sua vez, irão dar origem a bolhas.
Queimaduras pelo calor
O contacto com objectos quentes ou água a ferver são os casos mais comuns que dão origem a queimaduras classificadas como as de 2º grau, pois afectam a segunda camada de pele, chamada derme.
Contrariamente ao que muitas pessoas ainda continuam a aconselhar, a aplicação de manteiga ou cremes hidratantes após a queimadura é completamente desaconselhável pois pode dar origem a infecções graves.
Deve sim, colocar a zona que sofreu a queimadura, debaixo de água corrente fria ou utilizar soro fisiológico arrefecendo, deste modo, a pele. De seguida, caso tenha, coloque uma gase própria para queimaduras pois já contêm uma percentagem de antibiótico capaz de aliviar a dor. Caso não tenha estas gases, aplique uma compressa húmida para ajudar a proteger a queimadura.
Evite rebentar as bolhas pois ao rebentá-las a ferida fica vulnerável à entrada de bactérias que poderão dar origem a uma infecção.
Queimaduras pelo frio
As chamadas geladuras são outro tipo de queimaduras provocadas pelo frio extremo e que por sua vez também provocam bolhas.
Nestes casos ocorre uma congelação local da pele, que normalmente acontece nas extremidades do corpo como as mãos, os pés, o nariz ou as orelhas.
Não friccione nem utilize qualquer fonte de calor directo como meio de tratamento neste tipo de queimaduras, pois para além de lhe causar dor pode levar a complicações mais graves. Deve cobrir as zonas afectadas com um agasalho e procurar a ajuda de um médico.

Pouco conhecida, a doença celíaca é uma doença que danifica o aparelho digestivo, intestino delgado e interfere com a absorção de nutrientes do alimento, quando são ingeridos alimentos ou usam produtos com glúten. O glúten define-se por um conjunto de proteínas individuais que se encontram nos cereais e se dividem em poliaminas e gluteninas. Dito de uma forma mais simples, o glúten é uma proteína existente em alguns cereais como o trigo, a cevada, o centeio, a aveia, etc.
Assim, quando os indivíduos intolerantes a esta proteína a ingerem, “o sistema imunológico, responde danificando as vilosidades do intestino delgado, que são responsáveis pela absorção dos nutrientes dos alimentos para a corrente sanguínea”, explica Delphine Dias, nutricionista da Associação Portuguesa de Nutricionistas. Ou seja, o organismo produz anti-corpos e ao serem destruídas as vilosidades, o intestino perde capacidade de absorção e responde com os sintomas habituais desta doença. Conforme nos refere a nutricionista, “os sintomas desta doença variam de pessoa para pessoa, e podem ocorrer ao nível do sistema digestivo ou de outras partes do corpo. Normalmente são as crianças as mais afectadas por sintomas do sistema digestivo, e principalmente nos primeiros dois anos de vida, durante a introdução de novos alimentos na dieta”. Apesar da diversidade de sintomas os mais comuns incluem a distensão abdominal e dor, diarreia crónica ou intermitente, vómitos, perda de peso, palidez ou fezes ricas em gordura, brilhantes, fétidas, volumosas e pouco consistentes. A anemia ferropriva inexplicada, a fadiga, dores ósseas ou articulares e cãibras, depressão ou ansiedade, a prisão de ventre ou diarreia ou o aparecimento de aftas recorrentes são sintomas muito frequentes nos doentes adultos.
As consequências da doença celíaca são especialmente significativas na criança, uma vez que “a má absorção de nutrientes, durante os anos em que a nutrição é essencial para o crescimento normal da criança podem resultar em outros problemas, como atraso no crescimento e baixa estatura, puberdade atrasada e defeitos no esmalte dos dentes permanentes”, alerta a especialista.
A causa da doença é genética e não tem cura, por isso manter-se-á para toda a vida. Conforme explica Delphine Dias, a doença pode “por vezes tornar-se activa pela primeira vez após cirurgia, gravidez, parto, infecção viral ou por stress emocional grave”. O factor genético pode também explicar o facto de estes indivíduos tenderem a ter outras doenças – por exemplo, a diabetes tipo 1, a doença auto-imune da tiróide, a doença hepática auto-imune ou a artrite reumatóide - em que o sistema imunológico ataca as células saudáveis do corpo e tecidos.
Assim, após suspeita de ter a doença, o médico deverá pedir análises ao sangue e às fezes para confirmar a existência de má absorção dos alimentos e a existência de anticorpos da doença celíaca, tais como: anti-gliadina, anti-endomisio, anti-transglutaminase. “Actualmente, é o mais exacto para se diagnosticar a doença, refere a especialista, acrescentando que “caso os exames sejam positivos, a probabilidade de ter a doença é alta, no entanto, é necessária a realização de biópsia ao intestino para confirmação da mesma”.
Apesar de não haver cura conhecida para a doença, é possível controlá-la com uma dieta rigorosa sem glúten. A dieta, alerta a especialista, “é para toda a vida, pois não existem medicamentos para a doença celíaca. O glúten deve ser excluído da dieta já que os sintomas podem surgir mesmo com quantidades mínimas desta proteína”.
Os doentes devem ter particular atenção aos rótulos dos alimentos e verificar se contêm ou não glúten. O trigo, a cevada, o centeio e a aveia deverão ser abolidos da dieta destas pessoas.
A doença celíaca pode ser diagnosticada em qualquer idade; porém, parece surgir mais frequentemente na infância (entre os 6 e os 24 meses), algum tempo após a introdução de alimentos com glúten na alimentação (papas, pão, bolachas, etc.) ou na quarta ou quinta década de vida. Estudos recentes têm vindo a sugerir o aumento da incidência da doença em pessoas mais velhas. Actualmente debate-se se o diagnóstico em idade avançada corresponde, de facto, ao real desenvolvimento da doença em idade tardia ou se se prende com atrasos no diagnóstico.
Os especialistas desconfiam mesmo que a doença esteja largamente subdiagnosticada e que merece ser rastreada, uma vez que se estima que existam entre 70 a 100 mil celíacos por diagnosticar em Portugal. É que manifestações as clínicas são bastante variadas, envolvendo muitos órgãos e sistemas, podendo os sintomas não estarem relacionados com o tracto gastrointestinal. Pode inclusive apresentar-se de forma atípica e com queixas transitórias, podendo também variar em frequência e intensidade.
A estimativa presente de prevalência na população em geral na Europa e Estados Unidos da América é de aproximadamente 1%. Em Portugal, esclarece Delphine Dias, “são escassos os estudos de prevalência da doença, no entanto, estima-se que esta ronde os 0,7%, de acordo com os resultados de um estudo efectuado numa população de adolescentes, com determinação de anticorpos específicos e biópsias intestinais nos casos de serologia positiva”.
As mulheres parecem ser mais afectadas pela doença do que os homens, na razão de 3:1 ou 2:1. Contudo, “ à medida que a idade avança, este predomínio do sexo feminino tende a desaparecer: na terceira idade, o número de recém-diagnosticados do sexo masculino é equivalente ao do sexo feminino”, comenta a nutricionista.

Primeiro ano de vida;
Parâmetros a avaliar;
1 - Verificar a realização do diagnóstico precoce;
2 - Sorriso social;
3 - Reacção ao estranho;
4 - Confirmar presença de testículos nas bolsas;
Cuidados Antecipatórios;
1 - Sintomas ou sinais que justificam recorrer aos Serviços de Saúde;
2 - Conduta face a sinais e sintomas comuns (choro, obstrução nasal, tosse, diarreia, obstipação);
3 - Vida na creche, ama ou outros atendimentos diurnos;
4 - Reacção ao estranho;
5 - Escolha de brinquedos;
6 - Cama e quarto próprios, rituais de adormecimento;
7 - Desenvolvimento;
1 - 3 Anos;
Parâmetros a avaliar;
1 - Imitação;
2 - Confirmar presença de testículos nas bolsas;
3 - Ansiedade de separação;
4 - Problemas ortopédicos;
5 - Jogo «faz de conta»;
Cuidados Antecipatórios;
1 - Referir a anorexia fisiológica do 2º ano de vida;
2 - Afirmação da personalidade, birras, regras sociais;
3 - Brincar, passear, dormir;
4 - Independência, ansiedade de separação, terrores nocturnos;
5 - Brincar, desenhar, hábitos de televisão, ritual de adormecer;
6 - Desmame do biberão e do leite ao adormecer;
7 - Aprendizagem de regras e rotinas na vida diária;
8 - Desmame da chupeta;
9 - Negativismo, birras, ciúmes, rivalidade; relacionamento com outras crianças;
10 - Sexualidade (reconhecimento da diferença de sexos);
11 - Medos, terrores nocturnos;
4 - 9 Anos;
Parâmetros a avaliar;
1 - Exame global de saúde antes da escolaridade obrigatória; preencher ficha de ligação para a Saúde Escolar;
2 - Rastreio das perturbações visuais;
3 - Audiograma, nos grupos de risco;
Cuidados antecipatórios;
1 - Adaptação ao infantário;
2 - Desenvolvimento cognitivo, lateralidade;
3 - Estimular criatividade e hábitos de leitura, racionalizar hábitos de televisão/computador;
4 - Avaliar sintomas de instabilidade psicomotora;
5 - Preparação da entrada para a escola, adaptação ao meio escolar e prevenção do insucesso escolar, postura correcta;
6 - Competitividade, prazer em jogos de regras;
7 - Caminho para a escola, transporte escolar;
8 - Utilização do fio dentário;
10 - 18 ANOS;
Parâmetros a avaliar;
1 - Exame global de saúde - preencher ficha de ligação para a Saúde Escolar;
2 - Impulsividade, egocentrismo, flutuações de humor;
3 - Construção de identidade pessoal e social, autonomização progressiva;
4 - Capacidade de lidar com impulsos, medos, ansiedades e frustrações;
5 - Alimentação desequilibrada, perturbação da imagem corporal, comportamentos sexuais de risco, passagens ao acto, equivalentes suicidários;
6 - Em adolescentes com factores de risco, se não tiver sido avaliado antes;
7 - Pode iniciar-se aos 10 anos, de acordo com o PNV;
Cuidados antecipatórios;
1 - Racionalizar hábitos de TV/computador;
2 - Projectos de futuro, actividade laboral;
3 - Interesses culturais e sociais; associativismo
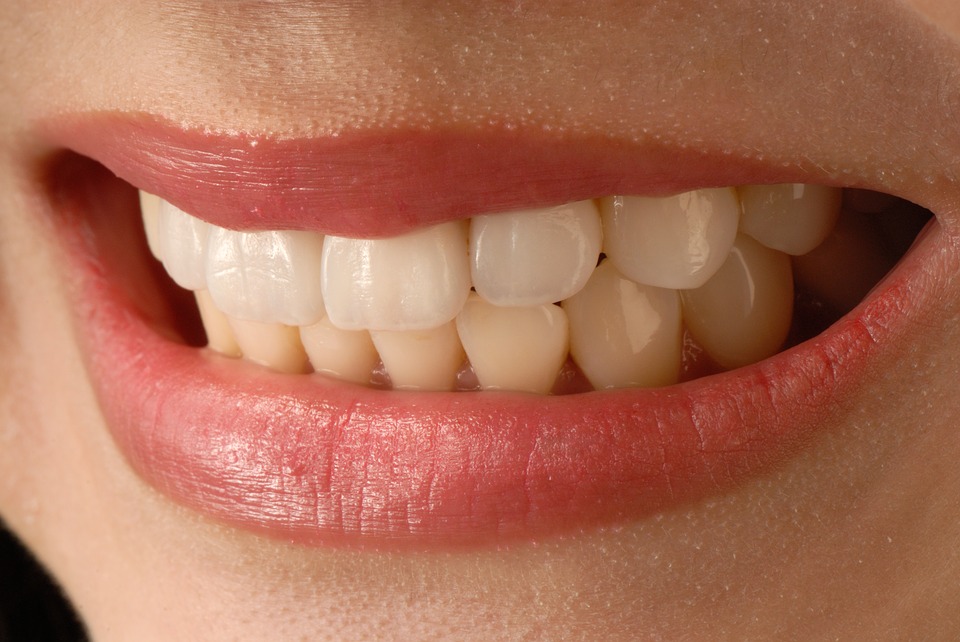
A exigência em alcançar um sorriso perfeito e natural tem vindo a aumentar porque a estética cada vez mais assume uma importância primordial para os pacientes, estando associada não só ao êxito social como profissional.
Ao contrário das coroas, que revestem todo o dente, as facetas são "capas finas” colocadas sobre a superfície externa e visível do dente. Este tipo de tratamento é vantajoso no sentido em que é simples, confortável e apenas requer um número reduzido de consultas para a sua colocação, podendo dentro de certos limites além de alterar a cor e estética, melhorar também a posição dos dentes.
As facetas tornaram-se populares por várias razões. Geralmente são colocadas nos dentes anteriores esteticamente comprometidos, quando é necessário corrigir pigmentações severas (não solucionadas através do branqueamento dentário), alterações de posição e forma, malformações e fraturas dentárias. Podem também ser usadas para o encerramento de espaços existentes entre os dentes (diastemas).
As facetas de cerâmica são "capas” muito finas de cerâmica realizadas em laboratório sendo necessárias algumas consultas até à sua colocação final. A cerâmica confere-lhes elevada durabilidade, resistência e uma aparência natural. Apresentam uma elevada estabilidade de cor ao longo de tempo comparativamente às facetas de compósito.
As facetas de compósito podem ser colocadas em apenas uma consulta, tendo como vantagem a rapidez do tratamento, custo acessível, fácil reparação e boa estética. No entanto, tendem a pigmentar mais facilmente, bem como permitem uma maior infiltração marginal que conduz a uma perda de resistência e durabilidade necessitando assim um controlo mais frequente para reparação ou substituição.
Para a colocação das facetas geralmente é necessária a remoção de uma pequena quantidade de esmalte de forma a tornar o dente restaurado o mais semelhante possível aos dentes naturais, permitindo simular a translucidez e dimensão que lhes é característica. Para a sua realização, idealmente os dentes devem estar saudáveis, sem presença de lesões de cárie ativas.
As indicações das facetas dentárias estão, no entanto em alguns casos mais extremos, limitadas a alguns aspectos, tais como mordida desfavorável, bruxismo (ranger os dentes) e hábitos parafuncionais (roer unhas, morder lápis, …) uma vez que devido à sua reduzida espessura podem lascar ou fraturar.
Este tratamento constitui uma técnica conservadora devido à redução mínima da estrutura dentária necessária durante a preparação. Apresenta ainda uma enorme variedade de aplicações permitindo alcançar ótimos resultados estéticos num curto período de tempo.
Uma nota de imprensa da Administração Regional de Saúde (ARS) do Centro explica que o projecto, iniciado em Fevereiro de 2013, é agora alargado a um “maior número de medicamentos, de fornecedores de medicamentos e à totalidade das unidades hospitalares da Região Centro”.
Os centros hospitalares Universitário de Coimbra, Baixo Vouga, Cova da Beira, Leiria-Pombal, Tondela-Viseu, Hospital Distrital da Figueira da Foz, as Unidades Locais de Saúde de Castelo Branco e da Guarda e o Instituto Português de Oncologia de Coimbra, os hospitais de Anadia, Cantanhede, Ovar e o Centro de Medicina de Reabilitação da Região Centro Rovisco Pais são as instituições aderentes.
Em Fevereiro, a ARS anunciava que, por deliberação de todos os hospitais, o Centro Hospital e Universitário de Coimbra (CHUC) representará os Agrupamentos das Entidades Adjudicantes que se venham a constituir no âmbito dos procedimentos de aquisição de medicamentos.
“Como entidade dinamizadora e facilitadora do processo, a ARS Centro congratula-se pelo facto de, pela primeira vez, unidades hospitalares da sua área de influência acordarem agrupar-se num processo do género, que permitirá obter ganhos económicos, e de se iniciar uma nova fase de relacionamento, na região Centro, com a indústria farmacêutica”, dizia então aquela estrutura descentralizada.
Os cientistas sabem há muito tempo que doentes que venceram o cancro na infância estão muito mais propensos a desenvolverem doenças cardiovasculares quando adultos devido aos danos que os tratamentos com radioterapia e a quimioterapia causam ao coração.
No entanto, o novo estudo, apresentado no congresso da Associação Americana de Cardiologia, foi um dos primeiros a demonstrar que esse risco é maior quando o paciente que superou o cancro ainda é criança.
Os investigadores analisaram 319 meninos e meninas menores de 18 anos que realizaram quimioterapia para tratamento de leucemia ou outros tumores malignos. Os participantes tinham recebido o diagnóstico da doença há no mínimo cinco anos no momento do estudo.
Quando as crianças foram comparadas com 208 irmãos de idades semelhantes, os cientistas descobriram uma redução de aproximadamente 10% na saúde arterial, juntamente com indícios de doenças cardíacas prematuras.
Os investigadores afirmaram que foi difícil identificar os riscos associados a agentes quimioterápicos específicos. Todavia, recomendaram aos médicos que monitorizem a saúde cardíaca dos doentes jovens com cancro após o tratamento, e incentivem opções e comportamentos que melhorem a saúde cardiovascular.
Nos últimos quatro últimos anos, reformaram-se 2141 médicos, mais do dobro do que estava previsto no Estudo de Necessidades Previsionais de Recursos Humanos em Saúde feito em 2009 por especialistas da Universidade de Coimbra a pedido da Administração Central do Sistema de Saúde (ACSS).
Ao longo deste ano, quase meio milhar de médicos reformaram-se do Serviço Nacional de Saúde (SNS). Pelas contas da Federação Nacional dos Médicos (Fnam), entre Janeiro e Dezembro aposentaram-se 463 profissionais, mais do que no ano passado, em que foram 406 os que deixaram de trabalhar em hospitais públicos e centros de saúde.
São números que, apesar de ficarem muito aquém dos registados em 2010 e 2011 (anos em que houve uma autêntica corrida às aposentações, com 666 clínicos e 606 a reformar-se, respectivamente), suplantam em muito as previsões do Ministério da Saúde e têm contribuído para agravar a falta de médicos, sobretudo nos centros de saúde.
As projecções que constam no estudo encomendado pela ACSS apontavam para 982 aposentações neste período, no total. O problema é que houve muitas reformas antecipadas, sobretudo em 2010 e 2011.
Só assistentes graduados seniores, que são médicos no topo da carreira, foram 641 os que saíram do SNS desde 2010, frisa o presidente da Fnam, Sérgio Esperança (a federação faz as contas das reformas a partir das listas publicadas todos os meses pela Caixa Geral de Aposentações no Diário da República).
Para contornar o problema da falta de médicos nalguns serviços, este ano o Ministério da Saúde voltou a permitir a contratação temporária de duas centenas de reformados, mas este reforço excepcional não tem sido suficiente para colmatar as lacunas.
No estudo feito a pedido da ACSS, estava previsto que a maior parte dos médicos se iria aposentar a partir de 2016 até 2020, mas a alteração da idade da reforma motivou uma corrida às aposentações antecipadas.
Os médicos que se reformaram este ano são aqueles que já tinham pedido a aposentação em 2012, porque a Caixa Geral de Aposentações está a demorar um ano a dar resposta, explica Rui Nogueira, vice-presidente da Associação Portuguesa dos Médicos de Clínica Geral, que está convencido que a partir de agora o fenómeno abrandará. “O grosso das reformas já aconteceu”. Mas no próximo ano ainda haverá “grandes problemas”, prevê. Os médicos, sobretudo os dos centros de saúde, são o grupo profissional mais envelhecido do SNS.

O cancro desenvolve-se a partir de uma só célula com mutações no seu ácido desoxirribonucleico, conhecido pelas siglas ADN, o material genético que constitui as instruções essenciais para o desenvolvimento do organismo. Em vez de cumprir o ciclo celular normal, ou seja, amadurecer e morrer, as células cancerígenas dividem-se de forma descontrolada e amadurecem.
O fenómeno pode acontecer em qualquer parte do organismo, incluindo no sangue e nos órgãos de formação do sangue. Neste último caso não se formam os tumores sólidos.
A multiplicação descontrolada das células causa uma massa de tecido: os tumores. Geralmente recebem seu nome na função do tecido ou do órgão em que se originam (por exemplo, o cancro da mama) ou, em alguns casos, pelo tipo de células que lhes dão forma (por exemplo, leucemia, carcinoma a basocelular).
São considerados, de uma maneira geral, dois grandes tipos grandes de tumores: tumores benignos, que geralmente são de tratamento simples, e os tumores malignos, que representam um risco mais grande para a saúde.
No tumor benigno, as células tumorais permanecem na área em que o crescimento anormal foi originado. Os tumores benignos raramente voltam a surgir uma vez que são completamente eliminados. O tratamento habitual consiste em sua extirpação através de cirurgia.
Os tumores malignos são formados por células cancerígenas que têm a capacidade abandonar o seu local "primário” de crescimento tumoral e disseminar-se aos órgãos circundantes ou a tecidos do organismo. Nesta situação, as células cancerígenas separam-se do tumor original e viajam através do sangue ou dos vasos linfáticos a zonas do organismo distantes da área inicial do tumor. Aí começam a crescer e a substituir o tecido normal formando novos tumores denominados metástases, ou tumores secundários.
Cada tipo de cancro diferente comporta-se de forma distinta no que diz respeito ao crescimento, resposta ao tratamento e à probabilidade e perspectivas de sobrevivência.
Entre 5 a 10 por cento de todos os cancros devem-se a um defeito em diversos genes individuais. Estes cancros são hereditários e ocorrem em membros de uma mesma família. Aproximadamente 20 por cento dos cancros estão associados a infecções crónicas como as causadas pelo vírus da hepatite, da Helicobacter pyloriou do vírus do papiloma humano. Contudo, na maioria dos casos os tumores devem-se a causas muito mais complicadas e heterogéneas.
Cada vez mais se associam os estilos de vida como principais causas do cancro. Entre estes factores destacam-se o consumo do tabaco, a exposição a carcinogéneos relacionados com actividades profissionais, a radiação ultravioleta, a radiação ionizada e a dieta ocidental. Ao mesmo tempo, a prática habitual de exercício físico ou a adopção de uma dieta saudável parecem exercer o efeito contrário.
Nos próximos 20 anos o número de mortes atribuídas ao cancro será duplicado em qualquer lugar no mundo. As razões residem principalmente no crescimento rápido de casos de cancro nos países menos desenvolvidos, onde o consumo do tabaco continua a aumentar.
O cancro do pulmão é o mais mortal, pois segundo os dados existentes, mata mais pessoas do que qualquer outro tipo.
O cancro da mama também está regista um aumento nos países menos desenvolvidos, com um aumento de cerca de 5 por cento. O cancro do colo do útero, prevenível e tratável nos países industrializados, continua a ser a principal causa da morte nas mulheres que vivem nos países mais pobres em África.
Os ovários fazem parte do aparelho reprodutor feminino e estão localizados na pélvis. Cada ovário é mais ou menos do tamanho de uma amêndoa. Os ovários produzem as hormonas femininas - estrogénio e progesterona e libertam óvulos que se deslocam a partir de cada ovário, através da trompa de Falópio em direcção ao útero. Quando a mulher está na menopausa, os ovários deixam de libertar óvulos e produzem níveis hormonais muito inferiores.
O cancro do ovário (carcinoma do ovário) desenvolve-se sobretudo nas mulheres com 50 e 70 anos. Globalmente, cerca de 1 em cada 7 mulheres contrai esta doença. É o terceiro cancro mais frequente do aparelho reprodutor feminino, mas, em compensação, morrem mais mulheres de cancro do ovário do que de qualquer outro que afecte o aparelho reprodutor.
Os ovários incluem vários tipos de células, cada uma das quais pode transformar-se num tipo diferente de cancro. Foram identificados pelo menos 10 tipos diferentes de cancros ováricos, pelo que o tratamento e as perspectivas de recuperação diferem conforme o tipo específico.
As células ováricas cancerosas podem disseminar-se directamente até à área que as rodeia e, pelo sistema linfático, até outras partes da pélvis e do abdómen. As células cancerosas também podem propagar-se pela circulação sanguínea e, finalmente, aparecer em pontos distantes do corpo, sobretudo o fígado e os pulmões.
Quando o cancro atinge outra zona do organismo, a partir do seu local de origem, o novo tumor tem o mesmo tipo de células e o mesmo nome do tumor de origem. Por exemplo, se o cancro do ovário metastizar para o fígado, as células cancerígenas existentes no fígado serão, na realidade, células cancerígenas do ovário. Será um cancro do ovário metastizado, e não cancro do fígado. Por essa razão, é tratado como cancro do ovário e não como cancro do fígado.
Um tumor maligno do ovário pode crescer e invadir os órgãos adjacentes ao ovário, tais como as trompas de Falópio e o útero.
Um tumor primário do ovário pode libertar células cancerígenas. Esta libertação no abdómen pode levar à formação de novos tumores na superfície dos órgãos e tecidos adjacentes. O médico pode chamar-lhes sementes ou implantes.
As células cancerígenas podem disseminar-se através do sistema linfático para os gânglios linfáticos na pélvis, abdómen e tórax. Através da corrente sanguínea, as células cancerígenas podem também atingir outros órgãos como o fígado e os pulmões.
Os quistos do ovário podem estar localizados na superfície do ovário ou no seu interior. Os quistos contêm um líquido e, por vezes, também tecidos sólidos. A maior parte dos quistos dos ovários são benignos (não são considerados cancro) e desaparecem com o tempo. Por vezes, o médico pode descobrir um quisto que não desaparece ou que aumenta de tamanho, o que o levará a pedir mais exames para se certificar de que o quisto não é maligno.
Um factor de risco é algo que pode aumentar a probabilidade de vir a desenvolver uma doença. Nem sempre é possível explicar o porquê de algumas mulheres sofrerem de cancro do ovário e outras não. Contudo, sabe-se que uma mulher com determinados factores de risco está mais predisposta a ter cancro do ovário.
O facto de apresentar um factor de risco não significa que a mulher sofra, ou venha a sofrer de cancro do ovário. A maioria das mulheres que apresenta factores de risco não desenvolve cancro do ovário e, por outro lado, muitas mulheres com a doença não têm factores de risco conhecidos, à excepção do factor idade.
Estudos realizados determinaram os seguintes factores de risco para o cancro do ovário:
As mulheres cuja mãe, filha (s) ou irmã (s) tem ou tiveram cancro do ovário apresentam um risco acrescido de desenvolver a doença. As mulheres com antecedentes familiares de cancro da mama, útero, cólon ou do recto podem, de igual modo, apresentar um risco acrescido para desenvolver cancro do ovário. O facto de algumas mulheres da mesma família terem tido cancro do ovário ou da mama, sobretudo em novas, é considerado um antecedente familiar muito forte. Se tal acontecer, poder-lhe-á ser sugerido que a própria, bem como as outras mulheres da família, realizem um teste genético; estes testes podem revelar a presença de determinadas alterações genéticas que aumentam o risco de cancro do ovário.
As mulheres que já tiveram cancro da mama, útero, cólon ou recto apresentam um risco acrescido de vir a desenvolver cancro do ovário.
A maioria das mulheres diagnosticadas com cancro do ovário tem mais de 55 anos.
As mulheres com idade avançada e que nunca tenham engravidado apresentam um risco acrescido de desenvolver cancro do ovário.
Alguns estudos sugerem que as mulheres que fazem terapêutica hormonal apenas com estrogénio (sem progesterona), durante 10 ou mais anos, podem apresentar um risco acrescido de desenvolver cancro do ovário.
Os investigadores têm investigado se a toma de medicamentos para a fertilidade, a utilização de pó de talco ou a obesidade constituem factores de risco para o cancro do ovário. A resposta não é clara, o que leva a que não sejam considerados factores de risco relevantes.
Um cancro do ovário pode atingir um tamanho considerável antes de provocar sintomas. O primeiro sintoma pode ser um ligeiro mal-estar na parte inferior do abdómen, semelhante a uma indigestão. A hemorragia uterina não é frequente.
O facto de uma doente pós-menopáusica ter ovários maiores pode ser um sinal precoce de cancro, apesar de o seu crescimento também se poder dever a quistos, a massas não cancerosas e a outras afecções. De qualquer forma, pode aparecer líquido no abdómen e este pode inchar devido a isso ou ao aumento de tamanho do ovário. Nesta fase, a mulher pode ter dor na pélvis, anemia e perda de peso.
Em determinado caso excepcional, o cancro do ovário segrega hormonas que provocam um crescimento excessivo do revestimento interno uterino, um aumento no tamanho das mamas ou um maior desenvolvimento de pêlos.
1. Pressão ou dor no abdómen, pélvis, costas ou pernas;
2. Abdómen inchado ou sensação de "empanturrado”;
3. Náuseas, indigestão, gases, obstipação (prisão de ventre) ou diarreia;
4. Sensação constante de grande cansaço;
1. Falta de ar;
2. Vontade constante de urinar;
3. Hemorragias vaginais invulgares (períodos de grande fluxo ou hemorragia, após a menopausa)
Na maioria dos casos, estes sintomas não são indicadores de cancro, embora apenas o médico possa afirmá-lo com exactidão.
Existem vários exames a realizar aquando de algum sintoma sugestivo da presença de cancro do ovário.
1. Exame físico: o médico avalia o estado geral do doente, pressionando o abdómen para verificar a existência de um tumor ou uma acumulação anormal de líquido (ascite). Pode ser retirada uma amostra de líquido para a identificação de possíveis células cancerígenas do ovário.
2. Exame pélvico: o médico palpa os ovários e órgãos adjacentes para verificar a presença de "caroços” ou outras alterações de formato ou tamanho. O teste de Papanicolau faz parte do exame pélvico normal, mas não é utilizado para recolher células do ovário: pode permitir a detecção do cancro do colo do útero não sendo, no entanto, utilizado no diagnóstico do cancro do ovário.
3. Análises ao sangue: o médico poderá requisitar análises ao sangue. O laboratório pode avaliar os níveis de várias substâncias, caso a sua concentração for elevada, pode ser um sinal de cancro ou de outras perturbações.
4. Ecografia: o aparelho de ecografia utiliza ondas ultrassónicas, que não são audíveis para o ser humano. O aparelho emite ondas sonoras para os órgãos localizados no interior da pélvis, que as reflectem. O computador cria uma imagem a partir dos ecos reflectidos, que pode revelar um tumor do ovário. Para melhor visualização dos ovários, o dispositivo pode ser inserido na vagina (ecografia transvaginal).
5. Biopsia: uma biopsia consiste na recolha de tecidos ou líquido para determinar a presença de células cancerígenas. Com base nos resultados das análises ao sangue e da ecografia, o médico poderá sugerir a realização de uma cirurgia (laparotomia) para remover tecido e líquido da pélvis e do abdómen. Geralmente, é necessária uma cirurgia para diagnosticar o cancro do ovário.
Para melhor definir o plano de tratamento, o especialista necessita conhecer o grau e extensão (estadio de evolução) da doença.
A determinação do estadio baseia-se no facto de o tumor ter, ou não, invadido ou alastrado para tecidos adjacentes e, em caso afirmativo, para que outras partes do organismo.
Regra geral, é necessário realizar uma cirurgia para se poder determinar o estadio de evolução. São retiradas amostras de tecido da pélvis e do abdómen para determinar se existem células cancerígenas.
Estadio I: presença de células cancerígenas num ou nos dois ovários. Podem encontrar-se células cancerígenas na superfície dos ovários ou no fluído recolhido do abdómen.
Estadio II: as células cancerígenas espalharam-se de um ou ambos os ovários para outros tecidos da pélvis. Existem células cancerígenas nas trompas de Falópio, no útero ou noutros tecidos da pélvis. Podem encontrar-se células cancerígenas no líquido recolhido do abdómen.
Estadio III: as células cancerígenas disseminaram-se para o exterior da pélvis ou para os gânglios linfáticos dessa região. Podem encontrar-se células cancerígenas no exterior do fígado.
Estadio IV: as células cancerígenas disseminaram-se para tecidos fora do abdómen e da pélvis; podem ser encontradas no interior do fígado ou noutros órgãos.
O tratamento do cancro do ovário é cirúrgico. O alcance da cirurgia depende do tipo específico do cancro e do seu estádio. Se não se tiver espalhado para além do ovário, é possível extrair só o ovário afectado e a trompa de Falópio do mesmo lado. Se o cancro se tiver propagado para além do ovário, devem ser extraídos os dois ovários e o útero, bem como os gânglios linfáticos próximos e todas aquelas estruturas circundantes pelas quais o cancro costuma expandir-se.
Depois da cirurgia, pode ser administrada radioterapia e quimioterapia para destruir qualquer pequena zona cancerosa residual. O cancro do ovário que já se disseminou (deu lugar a metástases) é difícil de curar.
Cinco anos depois do diagnóstico, o índice de sobrevivência das mulheres com os tipos mais frequentes de cancro do ovário é de 15 a 85 por cento. Esta margem tão ampla reflecte diferenças na agressividade de certos cancros e nas diversas respostas imunológicas face ao cancro entre as mulheres. O tempo até à cicatrização e o período de recuperação variam de mulher para mulher.
Se a mulher ainda não atingiu a menopausa, a cirurgia poderá provocar-lhe ondas de calor, secura vaginal e suores nocturnos. Estes sintomas são provocados pela perda súbita de hormonas femininas.
O cancro do ovário e o seu tratamento podem originar outros problemas de saúde. Poderão os doentes ter de receber cuidados de suporte para prevenir ou controlar estes problemas e melhorar o seu conforto e qualidade de vida.
1. Dor: o seu médico ou um especialista no controlo da dor, podem sugerir algumas formas para aliviar ou reduzir a dor.
2. Abdómen inchado (devido à acumulação anormal de líquido - ascite): o inchaço pode ser desconfortável, mas a equipa médica poderá retirar o líquido sempre que o seu volume aumente.
3. Obstrução intestinal: o cancro pode obstruir o intestino; este pode ser desobstruído através de cirurgia.
4. Pernas inchadas (devido ao linfedema): ter as pernas inchadas pode tornar muito desconfortável e difícil curvar-se. Poderá ser útil fazer exercício, massagens ou usar meias elásticas. Os fisioterapeutas com formação para controlar o linfedema podem também ajudar.
5. Falta de ar: o cancro avançado pode fazer com que se armazene líquido em redor dos pulmões, o que dificulta a respiração. A equipa médica pode retirar o líquido, sempre que este aumentar de volume.
6. Tristeza: é normal sentir-se triste depois de lhe ter sido diagnosticado um cancro do ovário. Algumas pessoas consideram de grande utilidade falar sobre os seus sentimentos.

A asma é uma doença caracterizada por pieira, tosse, falta de ar e opressão torácica. Esta incapacidade respiratória é provocada pelo estreitamento das vias aéreas nos pulmões. A deficiência resulta de contracções da musculatura brônquica e excessos de secreção. Dado que os pulmões não podem funcionar normalmente, o volume de ar retido no seu interior aumenta, dificultando progressivamente o trabalho respiratório. O tórax distende-se e verifica-se a ocorrência de pieira. Esta perturbação é recuperável e a respiração volta a normalizar-se com um tratamento apropriado.
A asma tem numerosas causas entre as quais a mais frequente é a reacção alérgica motivada por certas substancias inaladas ao respirar, (o pólen, bolores, pó de casa, pelo de cães, gatos, cavalos, coelhos ou outros animais, penas cosméticos, loções capilares, perfumes), ingeridas na alimentação, (nozes, amêndoa, trigo, mariscos, chocolates, ovos, leite e cerveja) ou absorvidas em medicamentos (aspirina, antibióticos, etc.). Como outros exemplos temos: o esforço físico, frio, nicotina, fumos e até mesmo de excesso de calor ou sol.
A hereditariedade é um factor de relevo em certos tipos de alergia. Numa grande percentagem de casos, o asmático tem parentes com asma ou outra doença do tipo alérgico, como sejam a febre dos fenos e eczema. A alergia pode manifestar-se nos pais ou saltar de uma geração e ser detectada nos avós ou ainda ter afectado tios consanguíneos. Numerosos membros de uma família, sem sintomas alérgicos ou asmáticos, podem ter herdado uma tendência alérgica. Até se tornarem sensíveis a determinada substancia e se manifestarem então os sintomas, não existe qualquer indício que sejam alérgicos. Por conseguinte, uma pessoa que não apresenta actualmente quaisquer indícios alérgicos pode, em cinco ou dez anos, revelar uma alergia definida. Na realidade sempre possui uma constituição alérgica e uma predisposição (tendência) para doenças deste tipo.
A asma pode surgir em qualquer idade. Um bebé de 2 meses apresenta pieira e sufocação características, e um velho de 80 anos que, durante toda a sua vida não tinha sido alérgico, torna-se subitamente asmático, após o contacto com o pó de um moinho. Em geral, a asma alérgica aparece habitualmente nas duas primeiras décadas de vida, diminuindo a frequência das crises depois dos quarenta anos. O adolescente asmático tem normalmente uma história de eczema na infância e, posteriormente febre dos fenos. Pensa-se que a asma tem as suas origens na infância.
Certas infecções respiratórias são susceptíveis de provocar um ataque agudo de asma ou o agravamento da mesma. Devem pois ser prontamente tratadas, o que se consegue, em alguns casos, por meio de medicação antibiótica ou outro tipo de tratamento - quando aconselhado pelo médico. Pode tornar-se necessária a extracção de adenóides infectados ou amígdalas nas crianças.
A asma e a bronquite são doenças diferentes. A primeira é provocada por um estreitamento das vias aéreas, ao passo que a segunda se deve a uma inflamação das mesmas. Os sintomas de ambas podem ser semelhantes, ou seja, a tosse e excesso de secreção mucosa, causando uma respiração irregular.
Contudo as suas causas podem ser muito diferentes. Em alguns doentes, a bronquite pode constituir uma manifestação dissimulada de asma brônquica, sendo o seu diagnóstico exacto apenas possível através da história, observação física e testes especiais.
Nos doentes, cujos sintomas asmáticos - pieira, tosse, falta de ar e opressão torácica - se gravam progressivamente, não sendo atenuados pela medicação habitual, diz-se que se encontram em "crise asmática". Este constitui a manifestação mais grave e perigosa da asma. São necessários cuidados médicos apropriados e imediatos para evitar uma insuficiência respiratória. Na maioria dos casos, a "crise asmática" é evitável, quando o doente e o médico trabalham em estreita colaboração num programa de tratamento benéfico para o primeiro.
Pode verificar-se um ataque agudo de asma em alguns doentes, quando estes praticam exercícios ou esforços físicos superiores à sua capacidade por mais de cinco minutos. A asma provocada pelo exercício é evitável, cumprindo a medicação prescrita pelo médico antes de iniciar uma actividade fatigante.
A apreciação dos efeitos a longo prazo dos exercícios respiratórios não revelou qualquer alteração notável da função respiratória. Contudo, os benefícios de um programa geral de exercícios incluindo os respiratórios - podem melhorar a saúde física e o bem-estar psicológico.
A criança asmática deve ser encorajada a participar num programa controlado, de exercícios. A natação, a ginástica rítmica e outros desportos, não só melhoram as condições físicas, como também ajudam o doente a recuperar a autoconfiança e aptidão para superar a sua incapacidade. Um programa deste tipo deve processar-se, obviamente, sob orientação médica.
Tal como a criança deve ser encorajada a seguir um programa controlado, de exercícios sob orientação médica, assim deve acontecer em relação ao adulto. Contudo os doentes devem evitar a fadiga, que lhes seja provocada por esforços físicos, preocupações ou falta de sono.
É possível observar-se a existência de correlação entre uma perturbação ou tensão emocional e um ataque de asma. Na realidade, a tensão nervosa e os estados emocionais podem precipitar essa crise. Por vezes, o primeiro ataque de asma verifica-se durante uma crise emocional e a doença é sempre agravada pela ansiedade e tensão nervosa. Mas, tais factores constituem apenas causas secundárias ou subsidiárias da constituição alérgica básica. Torna-se necessário uma investigar para determinar se um ataque agudo é provocado unicamente por factores emocionais.
Como sucede com qualquer doença crónica grave, a asma afecta em geral psiquicamente o doente e a sua família. A consciência deste facto constitui parte essencial do tratamento total do doente.
O fumo do cigarro irrita as vias respiratórias, sendo susceptível de aumentar os sintomas de asma. Afecta ainda a actividade normal dos pulmões e favorecer a ocorrência de infecções respiratórias. Deve pois ser evitado por todos os asmáticos.
Aos primeiros sintomas de obstrução das vias aéreas, o doente deve cumprir a medicação prescrita pelo médico, a fim de obter um alívio rápido Não deve descurar os primeiros minutos de tratamento, durante os quais a medicação produz maiores benefícios. Sem uma terapêutica imediata, a falta de ar pode agravar-se, tornando-se a sua normalização consideravelmente mais lenta.
O próprio doente pode contribuir em larga medida para evitar as crises de asma. Assim, deve:
- Evitar o contacto com substâncias causadoras;
- Seguir uma alimentação equilibrada e beber diariamente líquidos em abundância;
- Evitar o excesso de peso;
- Evitar a fadiga excessiva - dormir o número de horas suficiente (nem de menos nem de mais);
- Evitar mudanças de ambiente extremas - temperatura, humidade e ar muito seco;
- Evitar o contacto com pessoas sofrendo de infecções respiratórias;
- Cumprir a medicação de acordo com as instruções do médico;
- Seguir um programa de exercícios diários;
- Evitar o fumo (cigarros, lareiras, oficinas, etc.).
O Programa Nacional de Vacinação (PNV) recomenda as vacinas que devem ser tomadas numa base de rotina, bem como as respectivas idades de vacinação.
As vacinas incluídas no PNV são administradas universal e gratuitamente ao maior número possível de cidadãos, não existindo barreiras para a sua administração, excepto, evidentemente, no caso em que um indivíduo tenha contra-indicações médicas. As recomendações do PNV são revistas pela Comissão Técnica de Vacinação, sempre que tal é julgado necessário, ou por solicitação das autoridades de saúde. A história do PNV remonta a Outubro de 1965, ano em que o PNV teve início oficial em Portugal com a vacina da poliomielite.
Presentemente, o PNV inclui vacinas para 13 agentes etiológicos de doenças graves, distribuídas por idades, como pode verificar em baixo. O PNV é da responsabilidade do Ministério da Saúde e integra as vacinas consideradas mais importantes para defender a saúde da população portuguesa. De referir que as vacinas que fazem parte do PNV podem ser alteradas de um ano para o outro, em função da adaptação do programa às necessidades da população, nomeadamente pela integração de novas vacinas.
VHB (2ª dose) - Hepatite B
Hib (1ª dose) - doenças causadas por Haemophilus influenzae tipo b
DTPa (1ª dose) - Difteria, Tétano, Tosse Convulsa
VIP (1ª dose) - Poliomielite
Pn13 (1ª dose) - Streptococcus pneumoniae1
1Aplicável apenas aos nascidos ≥ 2015
VHB (3ª dose) - Hepatite B
Hib (3ª dose) - doenças causadas por Haemophilus influenzae tipo b
DTPa (3ª dose) - Difteria, Tétano, Tosse Convulsa
VIP (3ª dose) - Poliomielite
Pn13 (3ª dose) - Streptococcus pneumoniae1
MenC - meningites e septicemias causadas pela bactéria meningococo
VASPR (1ª dose) - Sarampo, Parotidite, Rubéola
1Aplicável apenas aos nascidos ≥ 2015
Hib (4ª dose) - doenças causadas por Haemophilus influenzae tipo b
DTPa (4ª dose) - Difteria, Tétano, Tosse Convulsa
VIP (4ª dose) - Poliomielite
DTPa (5ª dose) - Difteria, Tétano, Tosse Convulsa
VIP (5ª dose) - Poliomielite
VASPR (2ª dose) - Sarampo, Parotidite, Rubéola
HPV (1ª e 2ª doses) - Infecções por Vírus do Papiloma Humano2
Td - Tétano e Difteria4
2Apenas a raparigas com esquema 0, 6 meses
4De acordo com a idade da pessoa, devem ser aplicados os intervalos recomendados entre doses, tendo como referência a data de administração da dose anterior. A partir dos 65 anos recomenda-se a vacinação de todas as pessoas que tenham feito a última dose de Td há ≥ 10 anos; as doses seguintes são administradas de 10 em 10 anos.
Tdpa (grávidas) - Tétano, difteria e tosse convulsa3
Td - Tétano e Difteria4
3Apenas a grávidas, em qualquer idade; uma dose em cada gravidez.
4De acordo com a idade da pessoa, devem ser aplicados os intervalos recomendados entre doses, tendo como referência a data de administração da dose anterior. A partir dos 65 anos recomenda-se a vacinação de todas as pessoas que tenham feito a última dose de Td há ≥ 10 anos; as doses seguintes são administradas de 10 em 10 anos.
Tdpa (grávidas) - Tétano, difteria e tosse convulsa3
Td - Tétano e Difteria4
3Apenas a grávidas, em qualquer idade; uma dose em cada gravidez.
4De acordo com a idade da pessoa, devem ser aplicados os intervalos recomendados entre doses, tendo como referência a data de administração da dose anterior. A partir dos 65 anos recomenda-se a vacinação de todas as pessoas que tenham feito a última dose de Td há ≥ 10 anos; as doses seguintes são administradas de 10 em 10 anos.
Td - Tétano e Difteria4
4De acordo com a idade da pessoa, devem ser aplicados os intervalos recomendados entre doses, tendo como referência a data de administração da dose anterior. A partir dos 65 anos recomenda-se a vacinação de todas as pessoas que tenham feito a última dose de Td há ≥ 10 anos; as doses seguintes são administradas de 10 em 10 anos.
Td - Tétano e Difteria4
4De acordo com a idade da pessoa, devem ser aplicados os intervalos recomendados entre doses, tendo como referência a data de administração da dose anterior. A partir dos 65 anos recomenda-se a vacinação de todas as pessoas que tenham feito a última dose de Td há ≥ 10 anos; as doses seguintes são administradas de 10 em 10 anos.

Quando as pessoas com doença celíaca ingerem alimentos ou usam produtos com glúten, o sistema imunológico, responde danificando as vilosidades do intestino delgado, que são responsáveis pela absorção dos nutrientes dos alimentos para a corrente sanguínea.
A doença celíaca é genética e não tem cura. Por isso, os doentes com esta doença devem ter cuidados redobrados com a alimentação. Fique a saber quais os alimentos proibidos, os permitidos e aqueles com os quais deve ter cuidado.
Alimentos proibidos
Apesar destas restrições, as pessoas com doença celíaca podem comer uma dieta bem equilibrada com uma grande variedade de alimentos.

Há cerca de 10 000 anos, os povos verificaram que era possível semear a terra e obter colheitas de cereais como o trigo, por exemplo. A partir de então o seu rendimento era tal que lhes permitiu viverem no mesmo sítio sem necessidade de andarem constantemente à procura de alimentos. Uma consequência desta descoberta foi a civilização, outra foi o risco de ter a doença celíaca.
No séc. II um grego, Aretaeus da Capadócia, descreveu doentes com um determinado tipo de diarreia usando a palavra ‘Koiliakos’ (aqueles que sofrem do intestino). Tudo leva a crer que já nessa altura ele se referia àquilo que em 1888 Samuel Gee, um médico de Londres, observou em crianças e adultos e que designou por "afecção celíaca", aproveitando também o termo grego. No seu escrito, Gee previa com grande intuição que “controlar a alimentação é a parte principal do tratamento...a ingestão de farináceos deve ser reduzida...e se o doente pode ser curado, há-de sê-lo através da dieta”.
Nos anos que se seguiram, vários médicos, particularmente pediatras, dedicaram-se a observar e a tentar compreender as causas desta doença, embora poucos avanços tenham sido obtidos.
Durante a 2ª Guerra Mundial o racionamento de alimentos imposto pela ocupação alemã reduziu drasticamente o fornecimento de pão à população holandesa. O Prof. Dicke, de Utrech, verificou então que as crianças com “afecção celíaca” melhoravam da sua doença apesar da grave carência de alimentos. Associou este facto com o baixo conteúdo da dieta em cereais. Esta associação seria confirmada mais tarde em Birmingham por Charlotte Anderson e, trabalhos de laboratório viriam a demonstrar finalmente que o trigo e o centeio continham a substância que provoca a doença: o glúten!
J. W. Paulley, um médico inglês, observara entretanto num celíaco operado que a sua mucosa intestinal não tinha o aspecto habitual; este facto, confirmado por outros investigadores, foi extremamente importante pois essas alterações passariam a permitir um diagnóstico com bases seguras. A importância desta descoberta aumentou quando nos anos 50 um oficial americano, Crosby e um engenheiro, Kugler, desenvolveram um pequeno aparelho com o qual se podiam efectuar biópsias do intestino sem necessidade de operar o doente. Este aparelho, a cápsula de Crosby, ainda hoje, com pequenas modificações, é usado para fazer o diagnóstico da doença celíaca.
Ao longo do tempo esta doença tem sido chamada de muitas maneiras, como celiaquia, enteropatia sensível ao glúten, sprue celíaco, sprue não tropical, etc. Todos estes nomes se referem à mesma situação mas alguns deles foram utilizados por investigadores que estavam convencidos de que se tratava de um problema diferente.
Para terminar com este estado de coisas, a Sociedade Europeia de Gastroenterologia e Nutrição Pediátrica (ESPGAN) propôs em 1969 um certo número de critérios que permitissem um diagnóstico e tratamento correctos. Assim, quando se fala em doença celíaca, referimo-nos a uma situação de intolerância permanente ao glúten que se acompanha de lesões do intestino mais ou menos características, lesões estas que melhoram quando o glúten é retirado da alimentação e voltam a agravar-se quando ele é reintroduzido.

Para algumas pessoas, como os doentes celíacos, a ingestão de glúten provoca danos na parede do intestino delgado, acarretando prejuízos para a saúde.
O glúten encontra-se no endosperma dos grãos de amido. A sua capacidade de absorção de água e a sua viscosidade conferem à massa de farinha as propriedades que a tornam apta para a panificação. Como subproduto na obtenção do amido, é usado no fabrico de rações e alimentos ricos em proteínas e para a produção da glutamina.
Quando ingerido em excesso, o glúten pode provocar a diminuição da produção da serotonina, o que leva a um quadro de depressão mesmo nos indivíduos que não possuem nenhum problema de hipersensibilidade a essa proteína.
É muito frequente surgir em determinadas embalagens de produtos alimentícios a frase: "Contém glúten". É um alerta para os doentes intolerantes ao glúten não consumirem aquele produto.
Resultados de um estudo conduzido por cientistas do Instituto de Cancro Dana-Farber, do Brigham and Women's Hospital, e da Escola de Saúde Pública de Harvard, nos EUA revelam que as pessoas que consomem uma porção diária de oleaginosas, como castanhas e nozes, têm uma redução de 20% no risco de morrer de qualquer doença e ainda tendem a ser mais magras.
Trata-se do maior trabalho desse tipo já publicado: os investigadores analisaram dados de 76.464 mulheres no período de 1980 a 2010 e de 42.498 homens entre 1986 to 2010.
“O benefício mais óbvio foi a redução em 29% de mortes decorrentes de doenças do coração”, afirmou o médico Charles Fuchs, do Dana-Farber, um dos autores do trabalho. “Mas também observamos uma redução significativa - de 11% - nas mortes por cancro”. Os cientistas não conseguiram determinar quais os tipos de oleaginosas mais benéficas para a saúde - a redução na mortalidade foi similar entre consumidores de amendoim, castanha de caju, castanha do Pará, macadâmia, pistáchio, noz comum e noz pecan.
Estudos anteriores já tinham associado o elevado consumo de oleaginosas à diminuição do risco de doenças como diabetes tipo 2, cancro do cólon, cálculo biliar e doenças do coração. O facto também foi vinculado à redução do colesterol, do stresse oxidativo e dos níveis de inflamação, adiposidade e resistência à insulina. Mas nenhum deles envolveu tanto tempo e um número tão grande de pessoas.
Os cientistas usaram duas grandes bases de dados em que os participantes respondiam a questionários sobre hábitos alimentares e saúde em intervalos de dois a quatro anos. A porção de oleaginosas declarada era de mais ou menos 29 gramas, quantidade que geralmente é oferecida em saquinhos vendidos em máquinas nos EUA. Quanto mais frequente era o consumo, maiores os benefícios notados.
Uma análise mais detalhada permitiu concluir que os consumidores de oleaginosas têm características que também contribuem para a redução de doenças: são mais magros, menos propensos a fumar e a beber, fazem mais exercício, consomem mais frutas e legumes e usam suplementos. Mas os resultados foram confirmados mesmo com esses factores isolados na análise.
Os autores avisam que o estudo não tem como comprovar a causa e efeito. Mas lembram que a conclusão é compatível com outros estudos que mostram os benefícios do consumo de oleaginosas. Os resultados foram publicados no New England Journal of Medicine.