Lúpus Eritematoso Sistémico: doentes devem manter vigilância mesmo em remissão

O Lúpus Eritematoso Sistémico (LES) é uma doença que ocorre com maior frequência em mulheres jovens em idade fértil e pode atingir vários órgãos. A pele, articulações, coração e rim são frequentemente afectados.
A designação abreviada de “Lupus” deriva do latim que significa “lobo” e isto pelo facto de alguns doentes apresentarem uma mancha avermelhada na face que cobre as rosetas e aparenta a expressão daqueles animais (figura 1).
É uma doença multifactorial com expressão sistémica, isto é, pode afectar vários órgãos e sistemas como dissemos, pelo que os sintomas são muito variados ao longo do tempo e do tratamento.
A frequência em Portugal foi estimada, pelo estudo epidemiológico da sociedade portuguesa de reumatologia, em 0,1% o que daria cerca de 10 000 doentes em Portugal.
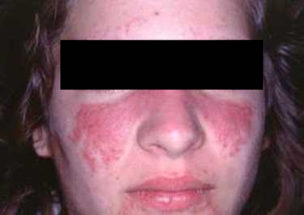
Mancha avermelhada na face, característica da doença (figura 1)
As suas causas permanecem desconhecidas mas devem-se a uma interação complexa entre factores genéticos, ambientais e hormonais que induzem uma desregulação do nosso sistema imunitário com produção de anticorpos que atacam os nossos órgãos.
É bem conhecida a frequência muito aumentada nas mulheres pré menopausa, mais reduzida na puberdade e após a menopausa. O efeito dos estrogénios e da prolactina explicam em parte os surtos e agravamento da doença na gravidez das mulheres com LES.
Alguns destes fenómenos são já conhecidos cientificamente, como os que ocorrem com a radiação ultravioleta (UV) nos doentes com Lupus, em que a exposição solar pode desencadear uma crise e até causar graves problemas de saúde.
Neste caso, até a exposição à luz UV das discotecas (a conhecida luz negra estroboscópica) pode causar a conhecida “febre de sábado à noite” dos reumatologistas, assim chamada por poder ocorrer nos doentes com Lupus após exposição prolongada aos UV nas discotecas.
Outros factores ambientais conhecidos são alguns agentes infecciosos (particularmente vírus), o tabaco, alguns medicamentos e a exposição à sílica.
A sobrevivência nos doentes com LES melhorou muito nos últimos 40 anos, mas mesmo assim têm uma mortalidade duas a quatro vezes maior que a população geral.
No início da doença são as manifestações graves nos rins, sistema nervoso central e infeções a principal causa dos óbitos. Nas formas tardias são principalmente a toxicidade medicamentosa, as lesões de órgão e as tromboses.
Manifestações clinicas
Os sintomas e os sinais são muito diversos no início da doença colocando grande dificuldade no diagnóstico, já que ao poder afectar a pele, as articulações, o coração, os rins, o pulmão, o cérebro e até o intestino, acompanhado de manifestações gerais como fadiga, febre e até queda do cabelo pode percorrer várias especialidades.
As manifestações articulares são as mais frequentes e atingem principalmente as pequenas articulações, nas mãos, punhos e joelhos.
As manchas na pele podem ser típicas como vimos na figura 1(face) ou dispersas no corpo, couro cabeludo ou ainda nas extremidades dedos e em redor das unhas (de pior significado).
A fadiga intensa, com ou sem febre ou a perda de peso estão habitualmente presentes.
Alteração da cor dos dedos em resposta ao frio conhecida como fenómeno de raynaud é muito evocadora do diagnóstico de LES.
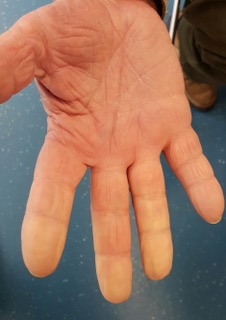
Fenómento de Raynaud
Manifestações neurológicas como convulsões, acidente vascular cerebral e psiquiátricas como psicose ou comportamentais podem ocorrer.
Pneumonia ou pleurisia podem aparecer no decurso da doença, assim como no coração, com inflamação de qualquer das suas estruturas (válvulas, pericárdio e músculo) ou das artérias coronárias.
Os sintomas do rim são tardios, em fase avançada da doença e já em insuficiência renal, devendo ser vigiados através da análise periódica da urina e em casos selecionados com biopsia renal.
O laboratório pode ser decisivo no início da doença evidenciando a presença de auto anticorpos específicos ou associados ao LES, permitindo avaliar a evolução e a resposta ao tratamento e ainda as complicações, como no caso das infeções.
O tratamento
É muito individualizado e á medida de cada caso, das suas manifestações, dos órgãos afectados e do grau de lesão e compromisso da função.
Assim os anti-inflamatórios nas manifestações gerais e articulares, os antipalúdicos também nas lesões cutâneas e os corticoesteroides em muitas lesões de órgãos são necessários.
Os medicamentos imunossupressores são hoje um complemento importante no controlo de doença grave de órgão e no “poupar“ da dose de corticoesteroides.
Finalmente chegaram medicamentos inovadores ao tratamento do LES, depois de muitos ensaios, promessas e expectativas temos novos recursos para tratar o LES e as suas manifestações.
Uma palavra especial para a gravidez.
O risco de uma mulher com LES ter um filho com a doença é muito baixo. Mais de 95% têm filhos normais!
Dito isto, é sabido que o Lupus pode reativar ou agravar durante a gravidez, que o risco de parto prematuro é grande, bem como o risco neonatal, pelo que o planeamento familiar deve ter em conta a fase da doença daquela doente em concreto e os medicamentos que podem e devem ser mantidos durante a gravidez.
O prognóstico do LES é hoje muito diferente, mas devemos lembrar que no Lupus a remissão é possível após 3 anos em cerca de 20% dos doentes, mas recaídas podem ocorrer mesmo após 10 anos de remissão.
A vigilância não deve nunca terminar!

Dr. António Vilar - Reumatologista, Coordenador da Unidade de Reumatologia do Hospital Lusíadas Lisboa
